О чем в этой статье:
Рассмотрим работу клапанов в венах
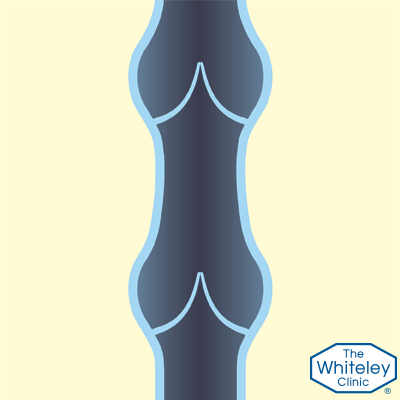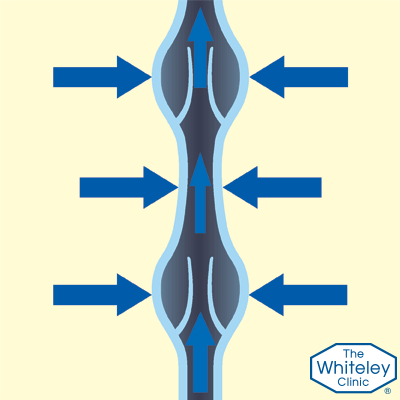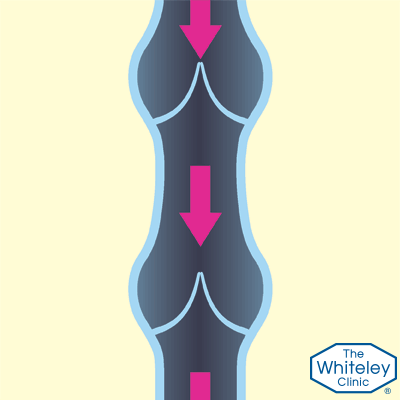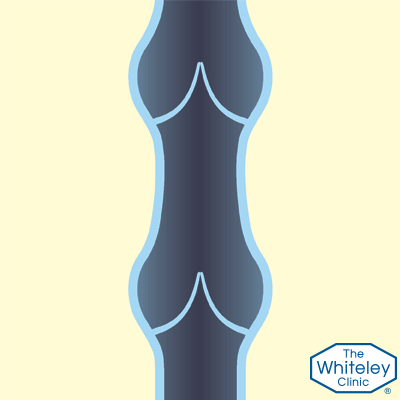
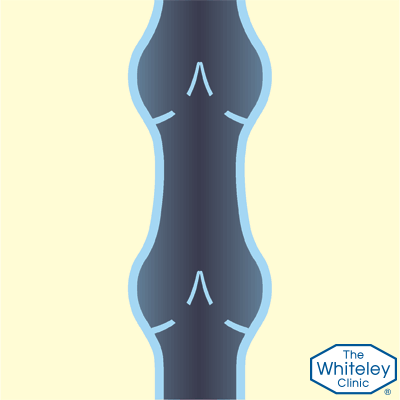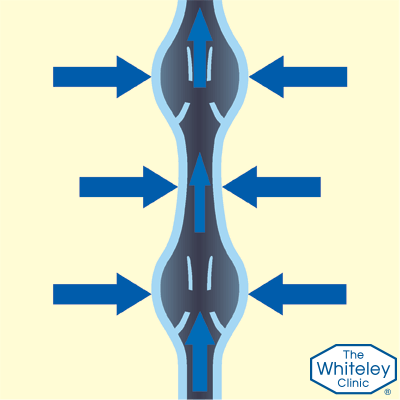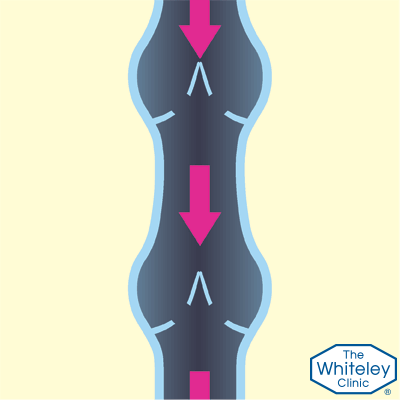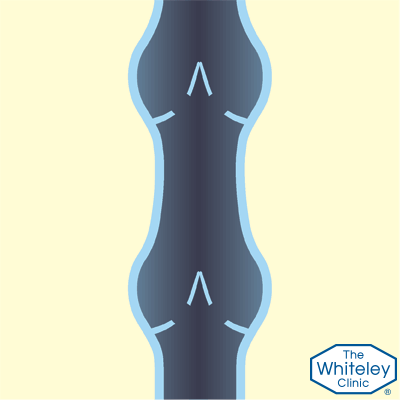
Так работают здоровые вены
- Ногам, как и любой другой части тела, нужно кровоснабжение. Сердце перекачивает кровь, которая содержит кислород, и питательные вещества к тканям через кровеносные сосуды называются артериями.
- В конце концов, питательные вещества и кислород доходят до капилляров и там расщепляются.
- С помощь сердца и артерий кровь довольно легко попадает в нижние конечности. Однако возвращаться ей не так просто.
- Чтобы вернуться к сердцу, кровь должна «подняться в гору» против тяжести. Но сердце у нас всего одно и оно перекачивает кровь лишь в одну сторону, а для того чтобы кровь поднималась к сердцу есть другой механизм.
Как работают здоровые клапаны вен?
- Чтобы кровь поднималась к сердцу, человек должен находиться в движении. Любое движение – это сокращения мышц. В данном случае нужны сокращения мышц ног. Во время ходьбы, мышцы ног нажимают на вены, подталкивая кровь вверх против силы тяжести
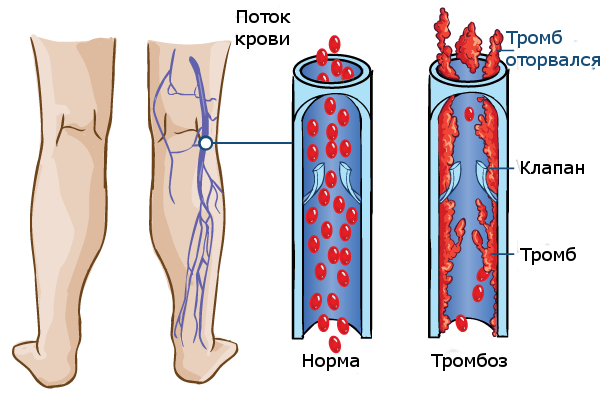
- Но, когда мышцы расслабляются, а вены вновь становятся открытыми, кровь потекла бы назад, если бы не было односторонних клапанов, которые задерживают её.
- Эти клапаны, как маленькие «карманы». Они раскрываются, когда кровь течёт вверх и закрываются, когда мышцы расслаблены. Если кровь начинает течь обратно сквозь эти клапаны – это грозит проблемами.
Обратный ток венозной крови — это основная причина большинства заболеваний вен.
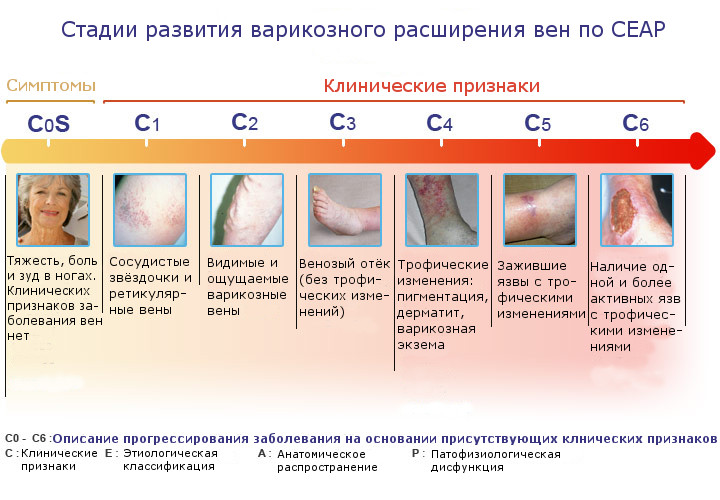
Классификация по CEAP
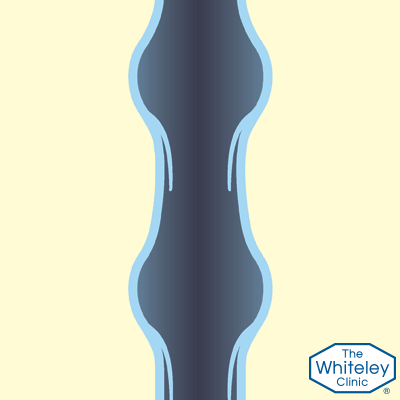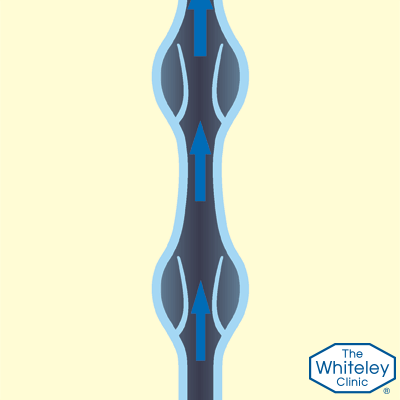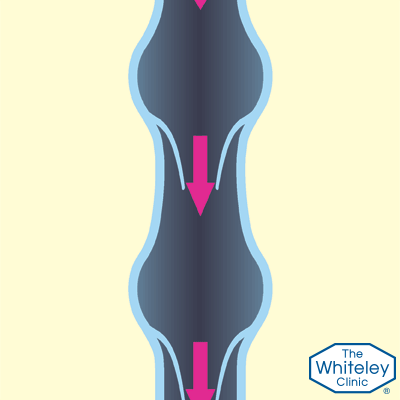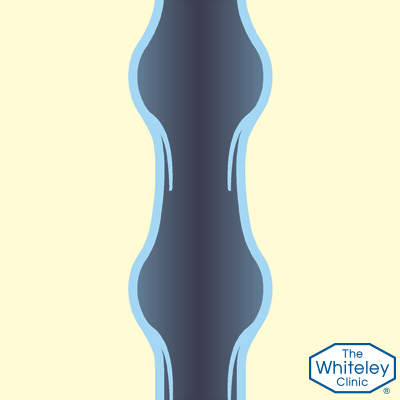
Рассмотрим «нерабочие» клапаны вен
Рассмотрим кровоток в вене, когда клапаны не в состоянии удерживать кровь. В этой ситуации, когда мышцы сжимают вену, кровь также вынуждена подниматься вверх, как и в здоровых венах.
Тем не менее, когда мышцы расслабляются, а вены снова расширяются, кровь начинает течь обратно вниз под действием силы тяжести. Всё это приводит к застою крови и различным неприятным последствиям.
Рассмотрим 3 типа дефектных клапанов:
Клапаны вен не смыкаются
Клапаны вен повреждены
Клапаны не удерживают кровь
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1) Савельев В.С. Флебология — Руководство для врачей — Москва. Медицина. 2001 2) Di Nisio M, Wichers IM, Middeldorp S. Treatment for superficial thrombophlebitis of the leg. Cochrane Database of Systematic Reviews 2013, Issue 4. Art. No.: CD004982. DOI: 10.1002/14651858.CD004982.pub5. 3) Scottish Intercollegiate Guidelines Network (SIGN). Prevention and management of venous thromboembolism. A national clinical guideline. Edinburgh (Scotland): Scottish Intercollegiate Guidelines Network (SIGN); 2010 Dec. 101 p. (SIGN publication; no. 122). 4) Ng C M, Rivera J O. Meta-analysis of streptokinase and heparin in deep vein thrombosis. American Journal of Health-System Pharmacy 1998; 55(19): 1995-2001 5) Wells PS, Forster AJ. Thrombolysis in deep vein thrombosis: is there still an indication? Thromb Haemost. 2001 Jul;86(1):499-508. PubMed PMID: 11487040.
Информация
Список разработчиков протокола:
1) Коспанов Нурсултан Айдарханович – кандидат медицинских наук, АО «Научный национальный центр хирургии имени А.Н. Сызганова», заведующий отделом ангиохирургии, главный внештатный ангиохирург МЗ и СР РК. 2) Турсынбаев Серик Еришович – доктор медицинских наук, АО «Казахский медицинский университет непрерывного обучения», профессор кафедры сердечно-сосудистой хирургии. 3) Жусупов Сабит Муталяпович – кандидат медицинских наук, заведующий отделением сосудистой хирургии КГП на ПХВ «Павлодарская городская больница №1», главный внештатный сосудистый хирург Управления Здравоохранения Павлодарской области. 4) Азимбаев Галимжан Сайдулаевич – докторант PhD, АО «Научный Национальный Центр Хирургии имени А.Н. Сызганова», ангиохирург отделения рентгенхирургии. 5) Юхневич Екатерина Александровна – магистр медицинских наук, докторант PhD, РГП на ПХВ «Карагандинский государственный медицинский университет», врач клинический фармаколог, ассистент кафедры клинической фармакологии и доказательной медицины.
Конфликт интересов: отсутствует.
Рецензенты: Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница», главный врач.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Диагностика ПТФС
Для постановки диагноза недостаточно одних симптомов и жалоб больного. Необходимо провести ряд дополнительных обследований, чтобы подтвердилась посттромбофлебитическая болезнь:
- Функциональные тесты. Маршевая проба Дельбе-Петерса (на верх голени накладывают жгут и больной некоторое время ходит с ним, в норме поверхностные вены становятся пустыми), проба Пратта-1 (проводят бинтование ноги в приподнятом положении, затем после ходьбы оценивают ее состояние, в норме не должно быть никакого дискомфорта).
- Ультразвуковое ангиосканирование с цветным картированием кровотока. Позволяет локализовать в поврежденных венах тромбы, выявлять закупорки сосудов, оценивать работу клапанов, кровоток в сосудистом русле.
- Флебография и флебосцинтиграфия. Помогает увидеть неровности венозных контуров, обратный заброс рентгеноконтрастного вещества и замедление его эвакуации.
- Ультразвуковая доплерография. Позволяет выявить заболевание на ранней стадии.
Формы ПТФС
Распространенность отечности и болевого синдрома зависит от местоположения тромба
При наличии сгустка в подвздошной или бедренной вене отечность и боль будут распространяться по всей ноге, до паховой складки.
Если закупорка произошла на уровне разветвления бедренной вены, то отек будет нарастать ниже колена.
Поражение одной из веток глубоких вен голени вызовет отек и онемение от середины голени и ниже.
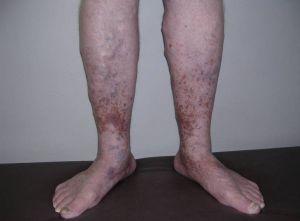
Варикозная форма отличается появлением венозного рисунка (звездочки, мелкие и крупные разветвления), выбуханием поверхностных вен над уровнем кожи. Эта разновидность заболевания может легко перейти в язвенную форму, вследствие плохого оттока крови.
На поверхности кожи сначала образуются области потемнения, уплотнения, атрофии, а затем язвы, вызывающие сильный зуд. Смешанная форма включает все симптомы.
Лечение
Цели лечении: · фиксация и рассасывание тромбов; · профилактика жизнеугрожающих осложнений (ТЭЛА, синяя флегмазия); · улучшение качества жизни.
Тактика лечения: Немедикаментозное лечение: Режим – I или II или III или IV (в зависимости от тяжести состояния); В случае признаков острого тромбоза, до исключения флотации тромба, подтвержденной инструментально, пациенту требуется постельный режим. После исключения флотации назначается общий режим. Диета – №10.
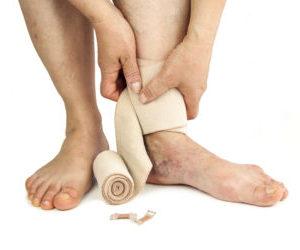
Компрессионная терапия: может осуществляться как эластическими, так и неэластическими изделиями: эластические бинты, компрессионный трикотаж.
Таблица №1. Выбор класса компрессионного изделия
| 1 класс компрессии 18-21 мм.рт.ст | — ретикулярный варикоз, телеангиэктазии — функциональные флебопатии, синдром «тяжелых ног» — профилактика варикоза у беременных |
| 2 класс компрессии 23-32 мм.рт.ст | — ХВН без трофических расстройств (2–3 классов по СЕАР), в том числе у беременных — состояния после флебэктомии или склерооблитерации — для профилактики тромбоза глубоких вен в группах риска, в т.ч. у оперированных больных |
| 3 класс компрессии 34-36 мм.рт.ст | — ХВН с трофическими расстройствами (4–5 классов по СЕАР) — острый поверхностный тромбофлебит как осложнение варикозной болезни — тромбоз глубоких вен — посттромбофлебитическая болезнь — лимфовенозная недостаточность |
| 4 класс компрессии >46 мм.рт.ст | — Лимфедема — Врожденные ангиодисплазии |
Медикаментозное лечение: Противовоспалительные средства, при наличии показаний : · НПВС; Антикоагулянтная терапия · гепарин и/или его фракционированные аналоги, парентерально или подкожно; Новые оральные антикоагулянты · ривароксабан – 15 мг два раза в сутки (21 день), начиная с 22 дня – 20 мг в день (3 месяца), или до получения желаемого клинического эффекта; · дабигатран — после лечения парентеральными антикоагулянтами в течение как минимум 5ти дней — 110 мг либо 150 мг два раза в сутки, продолжительность лечения до 6 месяцев; · апиксабан – 10 мг два раза в сутки, начиная с 8го дня – 5 мг 2 раза в сутки, продолжительность лечения до 6 месяцев. Непрямые антикоагулянты · варфарин, режим дозирования делается под контролем МНО Назначаются в целях улучшения реологических свойств крови либо в послеоперационном периоде для профилактики тромбообразования и постепенной реканализации тромба. Тромболизисная терапия: · урокиназа — в/в за 20 мин вводят насыщающую дозу 250000 ЕД, затем непрерывно за 12 ч — еще 750000 ЕД; · стрептокиназа — в случае кратковременного тромболизиса — в/в капельно, в начальной дозе 250000 МЕ в течение 30 мин, в поддерживающей — 1500000 МЕ/ч в течение 6 ч, при необходимости курс повторяют (но не позднее пятого дня с момента проведения первого курса); . Применяется при угрозе появления жизнеугрожающих осложнений, прогрессировании тромбоза. Эффективен только в острую стадию заболевания (до 7 дней).
Другие виды лечения: нет; Хирургическое вмешательство: Хирургическое вмешательство, оказываемое в стационарных условиях: Виды операции: «Традиционная» хирургия: · кроссэктомия; · флебоцентез; · тромбэктомия; · стриппинг; · пликация вен; · диссекция перфорантных вен; Эндоваскулярная хирургия: · механическая тромбэктомия; · катетерный тромболизис и/или тромбэкстракция; · имплантация кава-фильтра; · стентирование вен; Гибридная хирургия: Сочетание вышеуказанных методов.
Показания к операции: · подтвержденная флотация тромба; · угроза развития «синей» флегмазия; · восходящий тромбофлебит; · рецидивирующая ТЭЛА;
Противопоказания к операции: · агональное состояние пациента.
Хирургические вмешательства выполняемые в амбулаторных условиях: нет.
Дальнейшее ведение: · наблюдение у ангиохирурга 2 раза в год; · ультразвуковое обследование раз в год.
Индикаторы эффективности лечения: · регрессия клинических проявлений; · подтвержденный инструментально лизис тромба, фиксация тромба к венозной стенке; · предотвращение риска развития ТЭЛА.
Препараты (действующие вещества), применяющиеся при лечении
| Апиксабан (Apixaban) |
| Варфарин (Warfarin) |
| Гепарин натрия (Heparin sodium) |
| Дабигатрана этексилат (Dabigatran etexilate) |
| Ривароксабан (Rivaroxaban) |
| Стрептокиназа (Streptokinase) |
| Урокиназа (Urokinase) |
Клиника править править код
Основные жалобы — чувство тяжести и боли в поражённой конечности с наибольшей выраженностью в области голени (в зоне максимального венозного застоя). Эти явления усугубляются в положении больного стоя и несколько уменьшаются при ходьбе. В положении больного лёжа и возвышенном положении конечности эти явления могут исчезать. При осмотре больного с ПТФС конечность увеличена в объёме, что связано с венозным полнокровием, отёком и наличием сопутствующей лимфатической недостаточности. Отёк при ПТФС является одним из критериев тяжести развития болезни. Частота варикозного расширения поверхностных вен (нижняя конечность, наружные половые органы, лобок, передняя брюшная стенка) варьирует, по данным разных авторов, от 20 % до 60 %. Трофические нарушения кожи и подкожной клетчатки выражены от пигментации или индурации кожи до дерматита и экземы. Характерная локализация трофических расстройств — дистальная треть голени, преимущественно медиальная надлодыжечная область. Липодерматосклероз (индуративный целлюлит) отмечается в 50-70 % случаев, при этом мягкие ткани становятся очень плотными и болезненными при пальпации. Последняя степень трофических нарушений при ПТФС это формирование трофической язвы.
Рубрика МКБ-10: I87.0
Симптомы ПТФС
Клиническими признаками посттромбофлебического синдрома ног являются ощущение тяжести, отечность голеней ног, тянущие и ноющие боли в нижней конечности.
Симптомы появляются, когда пациент длительное время ходит или стоит на ногах.
По мере прогрессирования роста сгустка крови, перекрывающего кровоток в ногах, боли усиливаются, наблюдается усиление отека, а также разрастание венозных сетей. Врач может увидеть утолщение, выбухание поверхностных вен.
В положении лежа болевой синдром ослабевает. В утренние часы визуальные проявления менее выражены, чем вечером. Пациенты жалуются на усиление боли и судороги ночью. При самостоятельном рассасывании тромба все клинические проявления исчезают.
Что представляет собой ПТФС
Посттромбофлебический синдром, что это такое, какие причины его вызывают? ПТФС является заболеванием, при котором происходит окклюзия (перекрытие просвета) вены тромбом. Этиологической причиной этой болезни считается употребление недостаточного количества жидкости, повышенная свертывающая способность крови.
Тромб закрепляется на стенке сосуда, начинает расти, за счет прикрепления новых эритроцитов.
В результате просвет сосуда полностью закрывается.
Тромб может рассосаться или остаться в неизменном виде, что приводит к нарушению трофики тканей.
Как классифицируют
Разновидностей классификаций венозной недостаточности несколько: по В. С. Савельеву, по Л. И. Клионеру, В. И. Русину, М.И.Кузину. Наиболее удобную классификацию постромбофлебического синдрома предложил профессор М.И.Кузин.
Он разделяет ПТФС на 4 формы:
- отечно-болевую;
- варикозную;
- язвенную;
- смешанную форму.
| По течению | По степени нарушения кровотока |
|
|
Любое заболевание имеет код по международной классификации болезней. По МКБ 10 посттромбофлебический синдром имеет свой специальный код.
| Код по МКБ 10 ПТФС | I87.0 |
| Периферическая венозная недостаточность | I87.2 |
Код ПТФС по МКБ 10 необходим для того, чтобы врачи всех стран могли четко понимать друг друга и поставить точный диагноз
Это особенно важно, если пациент переводится на лечение из России в другую страну или наоборот
Хирургическое лечение
Планирование хирургического лечения больных с посттромбофлебитическим синдромом требует тщательной и продуманной диагностической проработки. Все места с рефлюксом крови и обструкцией должны быть выявлены и осмотрены.
В идеале, нужно составить «карту гемодинамики » с описанием основных и второстепенных путей оттока крови. Для этого может потребоваться несколько способов диагностирования, в том числе динамическая восходящая и нисходящая флебография.
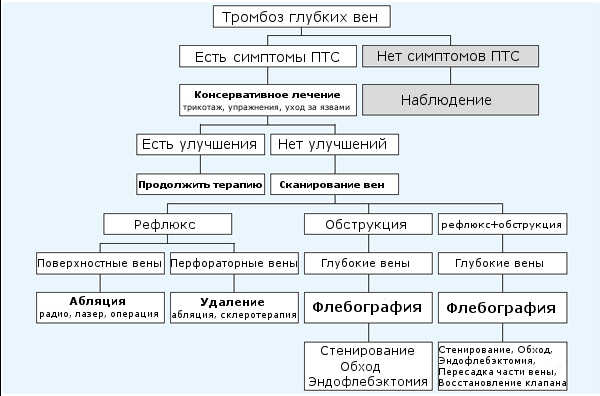
Алгоритм лечения. ПТС — посттромботический синдром
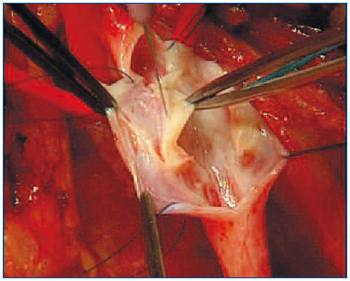
Пересадка части вены
- Так как восстановление венозных клапанов в глубоких венах дело сложное, иногда невозможное, а искусственные клапаны ещё разрабатываются, иногда используется пересадка части вены со здоровыми клапанами.
- Часть больной вены с несостоятельными клапанами вырезается, а на её место пришивается часть здоровой вены, с нормально функционирующими клапанами.
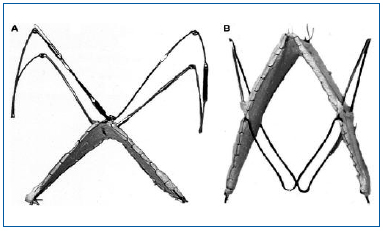
Вальвулопластика
1. Внутренняя Вальвулопластика (верхняя картинка) 2. Внешняя Вальвулопластика (нижняя картинка)
Некомпетентные клапаны без существенных структурных повреждений могут быть восстановлены с помощью внутренней или внешней Вальвулопластики.
Следует отметить, что данный способ может иметь «короткий срок службы» и неприятные симптомы могут вернуться вновь.
Небольшому количеству пациентов можно выполнить аутотрансплантацию (берутся вены самого пациента) сегментов вен из верхних конечностей (могут быть использованы подмышечные или плечевые вены) в посттромбофлебитические вены нижних конечностей.
Итальянская методика neovalve
Методика итальянских сосудистых хирургов neovalve предполагает реконструкцию клапана в повреждённых венах с помощью рассечения её стенки и интимы (внутренний слой вены).
- Методика заключается в продольной или Т-образной Венотомии и рассечении интимы. Полученный клапан должен быть точно по размеру, иначе он выпадает. В конце реконструкции, функция клапана оценивают с помощью теста.
- Пациенты, которые прошли данную операцию. наблюдались 22 месяца. Клиническое улучшение наблюдалось в 89% случаев, то есть эффективность довольно высока.
Реконструкция калпана по методике Neovalve
Экспериментальные искусственные венозные клапаны
Проводились эксперименты по имплантированию искусственных клапанов животным.
- Искусственный клапан был имплантирован в яремную вену овцы. Эксперимент показал что в 88% достигнут желаемый результат, клапаны работали хорошо в течение 6 месяцев .
- Неисправность остальных клапанов (12%) была связана с их наклоном или повреждением тромбами.
Экспериментальные искусственные клапаны
Если повреждены поверхностные вены
Выше мы рассматривали варианты, когда повреждены клапаны в глубоких венах нижних конечностей, там ситуация действительно сложная, так как на эти вены приходится бОльшая часть венозного кровотока и удалить их, как правило, нельзя.
Но если повреждены поверхностные вены, то тут ситуация другая. Их просто удаляют.
Есть различные способы их удаления:
- Флебэктомия
- Лазерная абляция
- Радиочастотная абляция
- Склеротерапия
Как можно помочь себе
Есть несколько простых способов уменьшения неприятных симптомов:
- Питание: Поддерживайте здоровую сбалансированную диету с большим количеством свежих фруктов и овощей.
- Вес: Попробуйте похудеть, если у вас избыточный вес, так как он создаёт дополнительную нагрузку на вены
- Упражнения: Делайте регулярные упражнения для ног, чтобы укреплять икроножные мышцы, они важны для перекачивания крови к сердцу. Если вы не в состоянии ходить, попробуйте двигать стопами вверх и вниз в то время как вы сидите или лежите. Также можно упражняться на велотренажёре или заняться плаванием.
- Сидите правильно: Когда вы сидите, положите ноги стул или на диван. Если их вытянуть и не скрещивать, то кровь лучше циркулирует
- Бросайте курить: Не курите. Курение вызывает заболевания артерий, которые могут вызвать другие серьезные проблемы с ногами.
- Обувь: Носите правильно подобранную обувь с низким каблуком.
- Увлажнение кожи: Регулярно мойте ноги и наносите увлажняющий крем, для того, чтобы избежать сухости кожи.

Полезные упражнения для укрепления мышц ног и улучшения кровотока ног
Клиническое течение болезни
Посттромбофлебитический синдром проявляется рядом характерных симптомов. В зависимости от преобладания какого-либо из них различают несколько разновидностей болезни:
- варикозный тип;
- отечно-болевой тип;
- язвенный тип;
- смешанный тип.
При формировании ПТФС проходит две основные ступени:
- стадия закупорки глубоких вен;
- стадия реканализации и возобновление тока крови по глубоким венам.
Классификация по тяжести течения и степени сбоя кровотока болезнь бывает:
- субкомпенсированная;
- декомпенсированная.
По локализации посттромбофлебитический синдром имеет следующую классификацию:
- нижний (бедренно-подколенный сегмент);
- средний (подвздошно-бедренный сегмент);
- верхний (область нижней полой вены и ее ветвей).
Посттромбофлебитическая болезнь развивается после эпизода тромбоза глубоких венозных сосудов. Заподозрить этот синдром можно если присутствуют следующие характерные признаки:
- на коже ног появились бугорки по ходу вен, сосудистые сеточки и звездочки;
- не проходящие, стойкие отеки;
- постоянное чувство тяжести и усталости в нижних конечностях;
- возможны судорожные сокращения ног;
- пониженная чувствительность ног к прикосновениям, теплу или холоду;
- чувство онемения, покалывания, «ватности» в ногах, особенно при ходьбе или долгом стоянии.
Начало болезни у 10% пациентов наблюдается по прошествии одного года после тромбоза глубоких вен ног, после 6 лет частота встречаемости ПТФС достигает 50%.
Вследствие плохого оттока межклеточной жидкости из мягких тканей в склерозированные вены и сбоя в дренажной функции лимфатической системы больные начинают замечать появление отеков, напоминающих по своему характеру отеки при варикозной болезни. Кожные покровы в области стоп, щиколоток и голеней к вечеру становятся бледными, припухлыми. В тяжелых случаях отек может подниматься до колен, бедер или лобковой области. Первое, что могут отметить больные, это невозможность застегнуть молнию на сапоге или то, что привычная обувь стала мала, сдавливает ступню или лодыжку.
Постоянная скованность в ногах, усталость и ноющие боли сопровождают больного практически ежедневно. Иногда они сопровождаются судорожными сокращениями мышц ног. Чаще судороги развиваются после долгой прогулки, ночью или после долгого стояния в неудобном положении. Боль может не беспокоить больного постоянно, она может проявляться только при прощупывании мышц голени.
При достаточно длительном нахождении в положении лежа или с приподнятыми ногами припухлость и отеки становятся меньше, чувство тяжести и распирания уменьшается. Однако совсем избавиться от этих симптомов не удается.
У двух третей больных с развивающимся посттромбофлебитическим синдромом появляется варикозное расширение вен. Обычно оно затрагивает боковые глубокие венозные стволы, поверхностные подкожные вены страдают значительно реже.
У 1 больного из 10 на внутренней поверхности щиколоток и голеней появляются трофические изъязвления. Предвестниками развития трофических язв являются:
- потемнение кожных покровов в месте будущего развития язвы;
- появляются плотные подкожные участки, липодерматосклероз;
- возникают признаки воспаления кожи и подкожного жирового слоя;
- непосредственно перед изъязвлением кожа становится белой, атрофируется.
Трофические язвы склонны в инфицированию, имеют хроническое, затяжное течение, трудноизлечимы.
Диагностика
Перечень основных и дополнительных диагностических мероприятий. Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне: · УЗАС; · коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, МНО) · ОАК.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: нет
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: · ОАК; · ОАМ; · Б/х крови; · ЭКГ; · флюорография и/или рентгенография грудной клетки.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: · D-димер; · КТ.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: · ЭКГ.
Диагностические критерии (описание достоверных признаков заболевания в зависимости от степени тяжести процесса): Жалобы: · отек конечностей; · появление болезненного плотного инфильтрата в проекции вен; · усиление венозного рисунка; · цианоз конечности; · болезненность при нагрузке; · боли при прикосновении. Анамнез: · чаще начало острое; · длительное неудобное положение; · наличие внутривенных инъекций; · наличие оперативных вмешательств; · коагулопатии; · прием гормональных препаратов; · наличие травм конечностей; · малоподвижный образ жизни; · варикозное расширение вен; · резкая непривычная нагрузка; · ранее перенесенный тромбоз; · беременность.
Физикальное обследование: общий осмотр: · усиление венозного рисунка; · отек; · наличие расширенных вен; · эритема над пораженным участком; пальпация: · боли при сдавлении голени в передне-заднем направлении (симптом Мозеса); · боли в икроножных мышцах при резком тыльном сгибании стопы (симптом Хоманса); · напряжение мягких тканей; · болезненность по ходу воспаленного инфильтрата; · локальная гипертермия;
Лабораторные исследовании: ОАК: · Лейкоцитоз · Повышение СОЭ Коагулограмма: · гиперкоагулция. · Появление D-димера
Инструментальные исследования. УЗАС: · наличие тромбов; · утолщение стенки вен; · ригидность участка вен; · отсутствие кровотока в просвете вены (окклюзия); · наличие вертикального рефлюкса в следствие дисфункции венозных клапанов; · патологическое расширение, увеличение вен.
Флебография, каваграфия: · отсутствие контрастирования сосуда; · появление коллатералей; · наличие пристеночных тромбов.
Показания для консультации узких специалистов: · консультация узких специалистов при наличии показаний.
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для экстренной госпитализации: · распространение тромбоза из дистальных отделов (подколенная вена и дистальнее) в общую бедренную вену, несмотря на проводимую терапию (восходящий тромбоз); · флотирующий тромб (имеющий единственную точку фиксацию); · восходящий тромбофлебит подкожных вен с возможным распространением тромбоза через соустья на глубокую венозную систему; · симультанное поражение поверхностных и глубоких вен.
Показания для плановой госпитализации: · посттромботическая болезнь.
Причины появления
Тромбоз — причина посттромботического синдрома
Тромбоз вен, который не был своевременно диагностирован и вылечен, может привести к повреждению клапанов и стенок вен. Функция клапанов состоит в том, чтобы удерживать кровь во время того, как она поднимается к сердцу.
Венозные клапаны очень тонкие, поэтому их легко повредить. После того, как они повреждаются, их уже нельзя восстановить. Также при тромбозе могут быть травмированы стенки вен.
- Повреждённые вены уже не работают таким же образом, как здоровые, поэтому, когда поток крови в таких венах увеличивается (например, как при ходьбе), вены не задерживают кровь как должны, и появляется пульсирующая боль или отёки нижних частей ног.
- Если вены повреждены, кровь имеет тенденцию течь не к сердцу, а обратно в нижние конечности — это называется рефлюкс (обратный ток крови). Таким образом, давление в венах нижних конечностей возрастает и из-за этого давления появляется отек и дискомфорт (т.е. происходит застой крови).
- В конце концов, если такая ситуация продолжается в течение длительного периода времени, это может привести к появлению пигментации. Кожа становится сухой, появляется зуд. В конце концов, кожа приобретает коричневый цвет, теряет прежнюю чувствительность. Затем могут появиться венозные язвы.
Все эти изменения происходят из-за того, что к тканям поступает недостаточное количество кислорода. В очень серьезных случаях, вена так сильно повреждена или расширена, что кровь через неё не течёт вообще. Это наихудшая ситуация, она вызывает наиболее тяжелые формы посттромботического синдрома.
Международный шифр заболевания
Во главе статистики в здравоохранении и систематизации всех патологических состояний стоит документ «Международная статистическая классификация болезней и проблем, связанных со здоровьем». Он был создан усилиями Всемирной организации здравоохранения. Документ рассматривается ею раз в десятилетие с целью вноса поправок. С 1999 года в Российской Федерации используется МКБ-10 (десятого обновленного переиздания).
Основная особенность МКБ-10 — это алфавитно-цифровая методика шифрования. В этом коде используется одна латинская буква и три цифры. Классификация разбита на 21 класс, которому соответствует первая буква кода МКБ-10. Классы делятся на блоки различных рубрик.
Поражения вен, лимфатических стволов и узлов, не систематизированные в прочих рубриках, включая заболевания периферических поверхностных или глубоких сосудов нижних конечностей относятся к блоку I80-I89.
Тромбофлебит поверхностных и глубоких сосудов ног, относится к объединенной категории флебитов и тромбофлебитов. Данная категория имеет собственный подраздел в классификации МКБ-10: нозологический класс I80 Флебит и тромбофлебит. Этот подраздел охватывает эндофлебит, перивенозное и собственное воспаление венозных стволов, в том числе гнойное. Не входят в подраздел тромбофлебитические процессы, осложняющие медицинское прерывание беременности, роды и ближайшие дни после родов, патологические поствоспалительные внутричерепные закупорки, закупорки сосудов спинного мозга, воротной вены и мигрирующие, а также постфлебитический синдром.
I80 Флебит и тромбофлебит:
- I80.0 поверхностных сосудов ног.
- I80.1 бедренного венозного сосуда.
- I80.2 других глубоко расположенных сосудов.
- I80.3 нижних конечностей неопределенного местоположения.
- I80.8 прочего месторасположения.
- I80.9 неуточненной локализации.
Тромбофлебитическое поражение поверхностных вен нижних конечностей кодируется шифром I80.0. Это болезненное состояние требует дифференциального диагноза с облитерирующим тромбангиитом I73.1, лимфангитом I89.1 и узелковый периартериитом М30.0.
Поражение глубоких вен нижних конечностей шифруется под кодом I80.3. Проводят дифференциальную диагностику тромбофлебита с тромбозом артериальных стволов I74.3–I74.5, облитерирующим эндартериитом I70 и симметричной гангреной (болезнью Рейно) I73.0.
В МКБ-10 не выносится обозначение того, острый это процесс или хронический.
На 2018 год запланирован выход одиннадцатого пересмотра международного регистра болезней (МКБ-11). В отличие от МКБ-10 последующая классификация будет учитывать этиологию, клинические и диагностические признаки, оказываемый эффект на беременность и качество жизни.