О чем в этой статье:
Лечение посттромботической болезни
Лечение данного заболевания подразумевает сразу несколько терапевтических факторов:
- коррекция образа жизни и диеты с целью устранения вредных факторов;
- медикаментозная терапия;
- методы помощи при осложнениях.
Коррекция диеты и образа жизни предполагают устранение факторов, предрасполагающих к тромбофлебиту и варикозному расширению вен — это нормализация веса, лечебная гимнастика для ног, использование специальных компрессионных колготок и чулок, которые позволяют эффективно бороться с застоем крови. Полезными продуктами при ПТФС будут свежие овощи и фрукты, богатые витаминами, продукты, содержащие рутин (шиповник, черешня, цитрусовые). Эти меры помогут сделать лечение наиболее эффективным.
Медикаментозное лечение занимает основное место в избавлении от посттравматического синдрома. Оно направлено на восстановление кровотока, предотвращение образования новых тромбов, нейтрализацию поступающих в кровь токсинов и облегчение самочувствия.
Для восстановления кровотока и предотвращения образования новых тромбов применяются антиагреганты и антикоагулянты — вещества, препятствующие тромбообразованию (Гепариновая мазь, Аспирин кардио, мази и витаминные комплексы с рутином). Разжижая кровь, эти вещества не позволяют прогрессировать венозному застою, который является основной причиной болезней вен нижних конечностей. Также они укрепляют сосудистую стенку, предотвращая отеки.
Противовоспалительные средства в виде таблеток и мазей уменьшают воспалительные явления в венах, снижают риск тромбообразования и последующей посттромботической болезни нижних конечностей. Кроме того, они обладают и обезболивающим действием.
Поступление в кровь токсинов из поврежденных тканей повышает нагрузку на печень. Чтобы избежать этого, назначаются препараты-гепатопротекторы (Эссенциале, Легалон). Они помогают избежать тяжелых последствий посттромботической болезни. Плазмаферез назначается в том случае, если посттромботическая болезнь имеет очень тяжелое течение, или уже имеются нарушения в работе печени или почек.
Для лечения кожных осложнений (трофических язв, дерматитов, эрозий) используются противовоспалительные и ранозаживляющие мази. Они обязательно должны сочетаться с таблетками или инъекциями препаратов против тромбофлебита и посттромботической болезни, но противоварикозные мази нельзя наносить на поврежденную кожу. Терапия ПТФС с кожными осложнениями происходит поэтапно: сначала излечиваются кожные проявления, затем — основное заболевание с применением местных средств лечения.
Как правило, оно назначается при трофических язвах. Пораженные ткани, не поддающиеся консервативному лечению, иссекаются, рана обрабатывается антибиотиками, при необходимости проводится пластика для восстановления кожного покрова.
Тромбофлебит и посттромботический синдром могут привести к гангрене пораженной конечности, в таком случае приходится ампутировать пострадавшую конечность во избежание распространения патологического процесса и возникновения тяжелых заболеваний печени и почек.
Профилактика посттромботической болезни заключается в своевременном и правильном лечении варикозной болезни вен, тромбофлебита и хронических заболеваний, которые могут утяжелить их течение.
ХИРУРГИЧЕСКОЕ УДАЛЕНИЕ ПОСТТРОМБОФЛЕБИТИЧЕСКОГО СИНДРОМА
Хирургическое лечение болезни обычно применяют после завершения процесса реканализации глубоких вен, когда восстанавливают кровоток в глубоких, коммуникантных и поверхностных венах. Предложены многочисленные хирургические вмешательства. Наибольшее распространение в лечении посттромбофлебитического синдрома получили операции на поверхностных и коммуникантных венах.
При частичной или полной реканализации глубоких вен, сопровождающейся расширением подкожных вен, операцией выбора является сафенэктомия в сочетании с перевязкой коммуникантных вен по методу Линтона или Фелдера.
Этот метод лечения посттромбофлебитического синдрома позволяет ликвидировать стаз крови в варикозно-расширенных подкожных венах, устранить ретроградный кровоток по коммуникантным венам, уменьшить венозную гипертензию в области пораженной голени и, следовательно, улучшить кровообращение в микроциркул торном сосудистом русле. При выписке больным следует рекомендовать постоянное ношение эластичных бинтов или специально подобранных чулок, периодически проводить курсы консервативного лечения.
Коррекция клапанов при посттромбофлебитическом синдроме
Стремление восстановить разрушенный клапанный аппарат и устранить выраженные гемодинамические нарушения в пораженной конечности побудило хирургов к созданию искусственных внутри- и внесосудистых клапанов. Предложено много способов коррекции уцелевших клапанов глубоких вен при лечении посттромбофлебитического синдрома. При невозможности выполнения коррекции существующих клапанов производят трансплантацию участка здоровой вены, имеющей клапаны.
В качестве трансплантата обычно берут содержащий клапаны участок подмышечной вены, которым замещают резецированный сегмент подколенной или большой подкожной вены, лишенный нормальных клапанов. Успех достигается не более чем у 50% оперированных больных.
Пока эти методы лечения посттромбофлебитического синдрома находятся в стадии клинических испытаний и не рекомендуются для широкого применения. Различные варианты шунтирующих операций (операция Пальма — создание шунта между пораженной и здоровой венами над лобком) малоэффективны вследствие частых повторных тромбозов .
Формы и клиническая картина
Пациенты, страдающие посттромбофлебитическим синдромом, жалуются на следующие проблемы со здоровьем:
- боль в пораженной конечности;
- сильные отеки, носящие регулярный или периодический характер;
- усталость в ногах, проявляющаяся ближе к вечеру;
- чувство тяжести после интенсивных физических нагрузок;
- зуд в пораженной области;
- судороги.
Клиническая картина при данной патологии может варьироваться в зависимости от стадии развития, тяжести заболевания и его разновидности. Принятая в современной медицине классификация выделяет следующие формы синдрома: отечно-болевая, варикозная, язвенная и смешанная.
Отечно-болевая
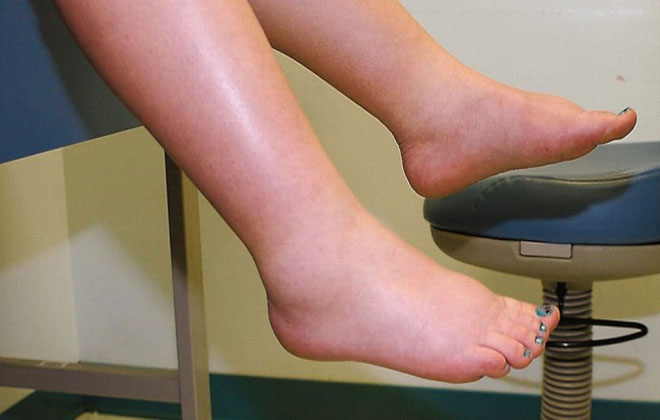
В большинстве случаев отеки при данной патологии напоминают таковые в случае с варикозным расширением. Появляются они по причине сбоев в оттоке жидкости из тканей, циркуляции лимфы.
Сначала кожа в зоне поражения приобретает припухлость по вечерам. Отек может распространяться на область лодыжки и бедра. Пациенты часто испытывают трудности с застегиванием обуви. После пальпации припухлости в этой части остается ямка. С утра отечность частично пропадает.
Еще одним проявлением данной формы посттромбофлебитического синдрома нижних конечностей является боль. Она носит распирающий характер, усиливается каждый раз при длительном нахождении в одном положении. Иногда скованность и усталость в пораженной конечности сопровождается судорогами. Эпизоды усиливаются после ходьбы и в ночное время суток.
Варикозная
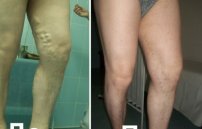
У 60-70% пациентов с прогрессирующей формой синдрома развивается варикозное расширение вен. В патологический процесс преимущественно вовлекаются боковые глубокие вены главных венозных стволов стоп и голени.
На начальном этапе наблюдаются единичные мелкие сосудистые образования. Локализуются они под коленями и имеют синюшный оттенок. При надавливании на пораженную область кожа бледнеет. По мере прогрессирования патологии происходит зарождение бугорчатых венозных образований. Их диаметр варьируется от 2 до 4 мм. Одновременно с этим пациенты жалуются на сильный зуд по ходу больного сосуда. На финальном этапе наблюдается трофическое поражение кожи. Размер венозных узлов составляет уже до 9 мм. При ходьбе больные испытывают сильную боль.
Язвенная
У 10% больных с посттромбофлебитическим синдромом имеются трофические язвы. Локализуются они преимущественно в области лодыжек и голени. Их появлению предшествуют следующие симптомы:
- кожные покровы темнеют, гиперпигментируются;
- появляются выраженные уплотнения;
- в глубоких слоях подкожно-жировой клетчатки наблюдаются признаки воспаления.
Трофические язвы обладают склонностью к вторичному инфицированию, что требует более длительной терапии.
Смешанная
Смешанная разновидность синдрома диагностируется чаще всего. Для нее характерно совмещение проявлений трех других разновидностей патологии с преобладанием одних или других на различных этапах развития.
Классификация и симптомы
Выделяют следующие формы ПТФС:
- варикозная: расширение боковых вен, боль в ногах, ощущение тяжести, зуд после больших нагрузок;
- язвенная: образование белесых пятен, уплотнение и потемнение кожи, возникновение красных пятен, сменяющихся трофическими язвами;
- отёчно-болевая: неприятные ощущения после длительного пребывания на ногах, судороги, отёчность голени и лодыжки;
- смешанная: сочетание указанных проявлений.
Течение представлено несколькими стадиями:
- закупоривание сосудов;
- восстановление кровотока — возникает возможность устранения патологии;
- прекращение кровообращения.
Локализация патологии:
- в области нижней полой вены и её ветвей;
- подвздошно-бедренная область;
- бедренно-подколенная область.
Тип поражения:
- локализованный;
- распространённый.
Симптомы заболевания соответствуют степени развития патологического процесса:
- 0 степень — признаки отсутствуют;
- 1 степень — тяжесть в ногах и отёчность;
- 2 степень — стойкая отёчность, экземы и пигментация кожных покровов;
- 3 степень — трофические язвы.
Особенности патологии
Посттромбофлебитический синдром протекает в одной из 4 форм — в зависимости от того, какие его признаки преобладают:
- отечно-болевой;
- варикозной;
- язвенной;
- смешанной.
Формирование этого синдрома связано с теми нарушениями в вене, которые вызывает тромб. В сосуде из-за воспалительного процесса происходят тяжелые органические изменения. В нем разрушаются регулирующие кровоток клапаны, структура вены перерождается и деградирует. Это главные причины патологии.
Существенно повышается венозное давление в сосудах голени. А гипертония плюс замедление кровотока ухудшают состояние капилляров, тканей, кожи, вызывая отеки конечностей. Из-за того, что при ПТФС серьезно нарушается микроциркуляция, часто возникают трофические язвы.
Ощущение тяжести, боль в пораженной конечности и отеки — основные симптомы недуга. Распирающая тупая боль усиливается, когда пациент долго находится на ногах. В положении лежа с приподнятой на возвышение ногой она ослабевает. Порой боль сочетается с мышечными судорогами в икрах. В редких случаях она появляется только при надавливании на голень, стопу, подошву.
Объем флебитического отека, как правило, увеличивается к вечеру. Утром, после сна с приподнятой ногой, он существенно уменьшается, но не исчезает совсем. Если тромбоз охватывает бедренные и подвздошные вены, отекает вся конечность. Если затронуты бедренные и подколенные сосуды — лишь голень и стопа. При поражении одних берцовых вен отеки захватывают только нижнюю часть голени и лодыжки.
https://youtube.com/watch?v=YwzLr-NMHkM
У 7 из 10 пациентов на голени, стопе развивается вторичное варикозное расширение подкожных вен. Последствиями тромбоза могут быть и легкие поражения кожи, и огромные изъязвления.
Диагностика
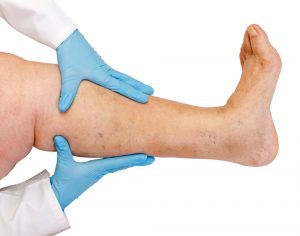
Для диагностики посттромбофлебитического синдрома, наряду с проведением осмотра больного и ряда функциональных проб (Дельбе-Пертеса, Пратта и др.), применяется методика ультразвукового ангиосканирования с цветным картированием кровотока. Именно этот метод исследования позволяет врачу с высокой точностью определять пораженные вены, выявлять наличие тромбов и непроходимость сосудов. Также специалист может определить работоспособность клапанов, скорость кровотока в венах, наличие патологического кровотока и оценить функциональное состояние сосудов.
При выявлении поражения подвздошных или бедренных вен больному показано выполнение тазовой флебографии или флебосцинтиграфии. Также для оценки характера нарушения гемодинамики больным с ПТФС может быть показана окклюзионная плетизмография и ультразвуковая флюометрия.
Причины и патогенез заболевания
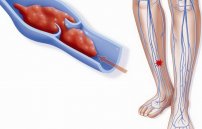
Посттромботическая болезнь возникает на фоне венозного застоя вследствие тромбообразования в венах нижних конечностей. Образовавшийся в просвете сосуда тромб впоследствии может раствориться или организоваться. В первом случае проходимость сосуда восстанавливается, во втором – происходит его закупорка. Однако даже при лизисе тромба и реканализации вены в сосудистой системе возникают стойкие дисциркуляторные явления.
Глубокие вены расширяются, становятся несостоятельными, происходит замедление кровооттока. Это приводит к переполнению поверхностных вен и, как следствие, также к их несостоятельности. Происходит глубокое, стойкое нарушение кровообращения, ухудшение трофики тканей, что провоцирует появление трофических язв. На фоне недостаточного кровоснабжения мышц происходит ослабление их тонуса и нарастание признаков венозного застоя.
Клиническое проявление.
Посттромботическая болезнь протекает постадийно:
- В первую стадию заболевания больные жалуются на отечность ног, появляющуюся во второй половине дня, и ощущение тяжести.
- Для второй стадии характерны сильные судороги конечностей в ночное время, постоянные отеки, зуд кожи на ногах, появление на ней пятен синюшного цвета.
- На третьей, последней стадии болезни на ногах появляются трофические язвы.
На ранних стадиях проявляется такими симптомами, как тяжесть, чувство распирания в области ног, отечность. По мере прогрессирования патологии отек тканей усиливается, боль и судороги становятся интенсивней. Характерно быстрое наступление облегчения и купирование симптомов в положении больного лежа.
Заболевание нередко сопровождается варикозом подкожных вен. Через несколько месяцев после манифестации болезни происходит уплотнение мягких тканей нижних конечностей и уменьшение их подвижности. Кожа в зоне щиколоток и нижней трети голеней приобретает специфический синюшно-красный оттенок, а при прогрессировании патологии воспаляется и покрывается трофическими язвами.
Методы лечения посттромботической болезни.
На ранних стадиях посттромботическая болезнь лечится консервативными методами. Для этого больным назначают прием венотоников, уменьшающих воспаление стенки сосудов, действующих противоотечно и гемостатически. В схему лечения также включают прием антикоагулянтов, препаратов фибринолитического и антигистаминного действия. Обязательно применение средств эластической компрессии и проведение физиотерапевтических процедур.
При неэффективности консервативных методик и на более поздних стадиях прибегают к хирургическому лечению заболевания. В нашем центре с целью лечения посттромботической болезни выполняются уникальные миниинвазивные операции:
- Эндовенозная лазерная облитерация поверхностных вен в стадии трофических нарушений;
- Минифлебэктомия, подразумевающие удаление измененных вен;
- Foam-Form склеротерапия перфорантных вен.
Перечисленные операции имеют высокий процент эффективности, позволяют сводить к минимуму степень травмирования тканей, а также значительно сокращать сроки послеоперационной реабилитации пациентов.
Методы диагностики
Для того чтобы назначить лечение при посттромботическом синдроме, необходимо точно выяснить состояние сосудов нижних конечностей. Для этой цели врач не только собирает анамнез, тщательно выясняя симптомы и особенности протекания заболевания у своего пациента, но и назначает несколько видов ангиографических исследований: ультразвуковое допплерографическое исследование, флебосцинтиграфию, реовазографию.
Лабораторные тесты тоже имеют большое значение в диагностике и лечении посттромботического синдрома. Биохимический и другие, более специализированные, анализы позволяют установить степень метаболических нарушений, вызванных поступлением в кровь токсичных веществ, а также вовремя выявить поражение почек и печени.
Предупреждение рецидивного развития
В случае эффективного лечебного курса, который поспособствовал излечению тромбоза и ПТФС, назначается комплекс антикоагулянтной терапии с употреблением антикоагулянтов прямого либо непрямого видов. Актуальность приобретает применение препаратов, представленных: гепарином, фраксипарином, фондапаринуксом, варфарином и т.п. Предупреждение рецидивного течения заболевания – это основная задача долгосрочной терапии.
Продолжительность профилактической терапии определяется индивидуально, в зависимости от факторов, спровоцировавших возникновение недуга и присутствия сохранения уровня риска. В случае, когда причинами рассматриваемой болезни послужили травмы, хирургическое вмешательство, острое заболевание, продолжительная иммобилизация, длительность профилактического курса колеблется в пределах трех-шести месяцев. В ситуации с идиопатическим тромбозом – в течении шести-восьми месяцев.
Посттромбофлебитический синдром (ПТФС) – это хроническая и тяжело излечимая венозная патология, которая вызывается тромбозом глубоких вен нижних конечностей. Эта сложно протекающая форма хронической венозной недостаточности проявляется выраженными отеками, трофическими нарушениями кожного покрова и вторичным варикозным расширением вен. По данным статистики, ПТФС наблюдается у 1-5% населения планеты, впервые проявляется через 5-6 лет после первого эпизода глубокого тромбоза вен нижних конечностей и наблюдается у 28% пациентов с венозными заболеваниями.
Причины и механизм развития
Посттромбофлебитическая болезнь (ПТФБ) является вторичной патологией. Она является продолжением другого заболевания — острого флеботромбоза. Это и есть основная причина ее развития.
Чтобы произошел запуск патологических нарушений в венах конечностей, в них должны сформироваться тромбы. Сам процесс всегда случается быстро и внезапно. Клиническая картина острого флеботромбоза совпадает с таковой при ПТФС. Однако в первом случае все изменения являются обратимыми и продолжаются не более 4 недель. По прошествии этого времени речь идет уже о развитии посттромбофлебитического синдрома или болезни. Чтобы лучше понимать данное нарушение, необходимо рассмотреть его патогенез.
Сначала формируется тромб в глубоких венах. Через некоторое время он исчезает или остается в первозданном виде. В первом случае кровоток восстанавливается частично, но диаметр вены уменьшается. Во втором — стенки сосуда последовательно замещаются соединительной тканью. Она склерозирует вену. Вокруг нее создается паравазальный фиброз. Он сдавливает деформированный сосуд, приводя к увеличению давления и рефлюксу. Подобные изменения через 3-6 лет приводят к посттромбофлебитическому синдрому.
Застои крови наблюдаются преимущественно в областях, локализующихся ниже места повреждения. Нога отекает, причем данное расстройство постепенно приобретает устойчивость к проводимой терапии. На фоне происходящих изменений мягкие ткани испытывают дефицит питательных веществ. Развивается асептическая воспалительная реакция. Она также прогрессирует и влечет за собой появление трофической язвы.
Об этиологии формирования тромбов и развитии впоследствии посттромбофлебитического синдрома ученые спорят до сих пор. Однако им удалось выделить ряд причин, непосредственно влияющих на образование кровяного сгустка:
- Врожденные сосудистые аномалии (варикоз, свищи между артериями).
- Онкологические процессы в организме.
- Гормональные нарушения.
- Последствия оперативных вмешательств.
- Параличи нижних конечностей на фоне инсульта или травмы.
- Инфекции.
В группу риска также входят люди с избыточной массой тела, отсутствием физической активности, злоупотребляющие курением.
Базовая симптоматика
Посттромбофлебитический синдром наблюдается при нескольких типах венозной болезни, поэтому имеет схожую базовую симптоматику. При обнаружении больным у себя каких угодно признаков, которые перечислены ниже, необходимо безотлагательно обратиться за консультацией к специалисту с целью комплексного обследования, постановки правильного заключения и выбора соответствующего лечебного курса.
- формировании на кожных покровах нижних конечностей бугорков, сеточек и сосудистых звездочек в определенных областях венозных сосудов.
- продолжительной и явной отечности.
- испытывании быстрой усталости и ощущения напряженности в нижних конечностях.
- судорожных содроганиях.
- понижении чувствительности ног.
- ощущении онемения и «ватных» ног, которые усиливаются во время ходьбы либо длительного пребывания в позиции стоя.
Диагностика и лечение
Диагностика посттромбофлебитического синдрома проводится путем осмотра пациента, взятия функциональных проб, используется ультразвуковое ангиосканирование. Последний метод дает врачу возможность точно определить локализацию пораженных сосудов, выявить наличие тромбоза и непроходимости вен. Диагностика позволяет определить, в каком состоянии находится венозный клапанный аппарат, какова скорость тока крови по сосудам. При помощи взятия функциональных пробы врачи могут получить информацию о наличии патологических изменений в кровотоке и оценить состояние кровеносных сосудов.
Лечение посттромбофлебитического синдрома, а также сопровождающей его хронической венозной недостаточности (ХВН), требует много времени и усилий. Устранить эти болезни полностью нельзя, но можно значительно улучшить самочувствие пациента на длительное время. Основной целью терапии является максимальное замедление развития болезни. В таких целях применяется:
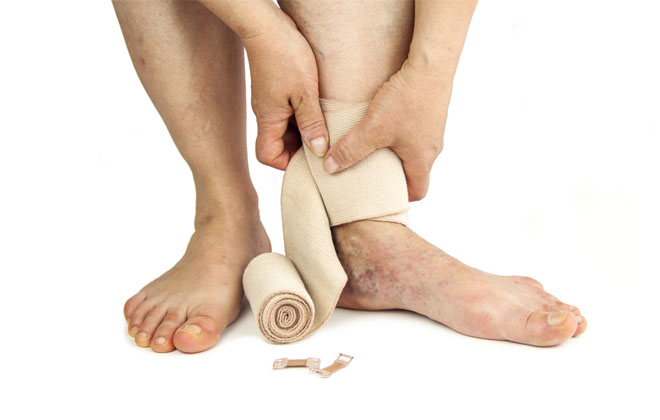
- Компрессионное лечение. Оно заключается в ношении специального белья и наложении эластичных бинтов на больные конечности.
- Ведение правильного образа жизни. Больной должен начать больше двигаться, отказаться от вредных привычек, скорректировать свой рацион.
- Медикаментозное лечение. Врачи назначают специальные препараты для улучшения состояния стенок кровеносных сосудов, устранения воспалительных процессов, препятствования тромбообразованию.
- Средства для локальной терапии. Применяются различные лекарственные мази, кремы, гели, которые способствуют заживлению язв, нормализуют кровообращение.
- Физиотерапия. Такой комплекс мероприятий направлен на нормализацию циркуляции крови в ногах и улучшение метаболических процессов в коже.
- Операционное вмешательство. К нему прибегают для замедления эмболизации тромбов и распространения патологии на другие кровеносные сосуды. Обычно при посттромбофлебитическом синдроме используются методики радикальных хирургических вмешательств.
Чаще всего лечение сосудистых заболеваний проводится с применением первых пяти пунктов вышеописанных мероприятий. К хирургическому вмешательству прибегают только при отсутствии положительной динамики от терапии другими средствами.
Людям, страдающим ХВН и трофическими язвами, назначается накладывание специальных эластических бинтов на время всего лечебного курса. Рекомендуется носить компрессионные трико, гольфы, колготы. При проведении длительной компрессионной терапии у 85% больных наблюдается улучшение состояния сосудов нижних конечностей, а у 88-92% происходит ускоренное заживление трофических язв.
Как лечится патология
Посттромбофлебитический синдром (болезнь) полному излечению не поддается, поэтому цель врачебной помощи только одна — затормозить развитие недуга, насколько это возможно. Основные виды лечебных мероприятий таковы:
- компрессионная терапия;
- медикаментозное лечение;
- лечебный массаж, физиотерапия;
- хирургическое вмешательство.
При обострении ПТФБ пациента начинают лечить в стационаре, назначив постельный режим. Больную конечность укладывают в возвышенном положении на шину и проводят интенсивную терапию. Самое первое, что нужно сделать при наличии посттромбофлебитического осложнения, — снизить гипертоническое давление и улучшить кровоток в глубоких венах. Для этого нужно обязательно носить компрессионный трикотаж.
До окончательного заживления кожных покровов применяют цинк-желатиновые повязки, эластичные резиновые бинты, потом переходят на эластичные чулки. Их носят в течение всего дня, а на ночь снимают. Без этого консервативное лечение не может быть эффективным. Длительное ношение компрессионного белья помогает улучшить состояние 90% больных.
Повысить венозный тонус, активизировать лимфодренаж, снять воспаление помогает медикаментозное лечение. Сегодня для этого есть целый ряд эффективных венозных лекарств, антибиотиков. Для разжижения крови и предупреждения тромбозов широко используют препараты аспирина. При сильных отеках принимают мочегонные средства.
Лечение венозных язв иногда проводят методом пневматической компрессии. В манжеты, надетые на ноги, под давлением подается воздух. За счет этого в венах значительно ускоряется отток крови, устраняется ее застой, вырабатываются вещества, препятствующие образованию тромбов.
Если консервативное лечение не дает результатов, тогда решается вопрос о целесообразности хирургического вмешательства. Реконструктивные сосудистые операции улучшают качество жизни пациентов, но чреваты осложнениями и рецидивами, поэтому применяются ограниченно.
Симптоматика
У пациентов наблюдаются припухлости в области голеней. Стоит отметить, что обычно левая нога опухает сильнее правой. Отек может постепенно распространиться на область лодыжки или бедра. Больные часто замечают, что обувь становиться им мала, она начинает сдавливать стопу (особенно вечером). Если нажать пальцем на кожу в области отека, то в этом месте останется вмятина, которая продолжительное время не расправляется. Резинка от носка или гольфа также оставляет на коже видимые следы, которые долго не исчезают.
Обычно утром отек немного спадает, но не исчезает полностью. Человека все время ощущает тяжесть, скованность и усталость в ногах. Если напрячь мышцы конечностей, то возникает чувство тупой распирающей боли. Неприятный синдром усиливается, если оставаться в такой же позе. При подъеме ног выше головы неприятные ощущения постепенно стихают.
Посттромботическая болезнь является причиной повторного развития варикозного нарушения примерно в 65-75% случаев. Чаще всего происходит расширение глубоких вен нижних конечностей в области стоп и голеней. Согласно статистике, у 8-12% людей, болеющих ПТФС, происходит возникновение трофических язв. Они чаще всего появляются на внутренних сторонах лодыжек или на голенях. Предшественником их развития можно считать значительные трофические кожные изменения:
- Эпидермис приобретает темный оттенок, появляется множество пигментных пятен.
- Возникают уплотнения.
- Появляются признаки воспаления как на поверхности кожи, так и в нижних ее слоях.
- В месте развития язвы возникает участок кожи, покрытый белесым налетом.
Трофические язвы сложно лечить, они часто подвергаются вторичному инфицированию.